UPP (4/4)
«La mejor manera de hacer el bien a los pacientes es basar la práctica clínica en pruebas científicas». (Couceiro, 2007:60).
INTRODUCCIÓN.
Como hemos visto en el desarrollo de esta serie de artículos (2,3,4), el origen y los factores de la UPP es multifactorial, estando íntimamente relacionados unos con otros, por tanto, el abordaje terapéutico está sujeto a la misma variabilidad, de ahí que en este artículo nos centremos en el cuidado local de las mismas tan sólo a ese nivel.
A pesar de todo, la ciencia es algo vivo, y la de las heridas no es algo a parte, por consecuencia los postulados que desarrollamos en este artículo no deben de tomarse como pilares inamovibles, sino que en cualquier momento, y en la actualidad de cada día con más énfasis, se encuentran en el candelero de la discusión de los expertos y sobre la mesa de los foros más concienzudos, por lo cual, la aparición de nuevas pruebas en la clínica diaria, pueden hacer tambalearse nuestros actuales procedimientos (5).
CUIDADOS Y TRATAMIENTO LOCAL DE LAS UPP. ASPECTO GENERAL.
De una manera didáctica vamos a abordar estos cuidados, tomando como índice el grado que presentan las lesiones, determinados por la escala de clasificación del GNEAUPP (6) como patrón estándar.
Así, el cuidado local de una UPP estadio I debe de tratarse mediante el alivio de la presión en la zona afecta, el uso de ácidos grasos hiperoxigenados de forma sistemática, y el uso de medidas locales para el alivio de la presión (7).
Igualmente, el cuidado local de una UPP grado II, III y IV ha de articularse desde los siguientes frentes escalonados y consecutivos (7):
. Desbridar el tejido necrótico.
. Limpieza.
. Elección del apósito más adecuado basado en la cura en ambiente húmedo.
. Prevención y abordaje de la infección.
CUIDADOS LOCALES. EL DESBRIDAMIENTO.
El desbridamiento consiste en la retirada, mediante diferentes técnicas o por combinación de algunas de ellas, de tejido no viable del lecho, necrosis, esfacelos, detritus o restos de anteriores curas, que impidan el desarrollo hacia la curación y/o favorezcan la infección.
Sin embargo, el tipo de desbridamiento a utilizar vendrá condicionado tanto por las características del tejido a retirar, como de las condiciones generales del paciente – estados de terminalidad, anticoagulación etc.-, lo que nos hará decantarnos por uno u otro.
Por tanto, de forma práctica podemos clasificar el desbridamiento en diferentes tipos, atendiendo a la base de su técnica en: cortante, mecánico, enzimático, autolítico, osmótico o biológico (8).
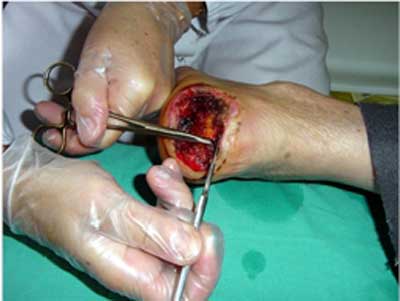
Desbridamiento quirúrgico y cortante.
Este tipo es el considerado más rápido y eficaz a la hora de retirar tejido y/o amplias escaras necróticas, adheridas o no a planos profundos.
El desbridamiento quirúrgico es aquel que se realiza en quirófano por personal especializado y de forma reglada. Requiere destreza y conocimientos específicos, así como material estéril y en muchas ocasiones, de analgesia o anestesia general, de ahí que se circunscriba al ámbito hospitalario. De todas formas son las políticas funcionales de cada institución quienes vienen a determinar dónde y quién debe de realizarlo.
El cortante, es aquel que realizamos los enfermeros a pie de cama. Debe de realizarse en varias sesiones y por planos, retirando el tejido no viable de forma progresiva. Ha de hacerse con material e instrumental estéril ya que se deben de extremar las medidas de asepsia, para controlar el pico de bacteriemia que se produce. Como norma general se comienza por la zona más blanda, hasta liberar uno de los bordes en el caso de placas necróticas, para seguir pausadamente hasta que aparezca zona viable.
Este tipo de desbridamiento, aunque es selectivo, debe de asociarse con otros tipos de forma conjunta.
Sus mayores complicaciones son el dolor, para el que se puede aplicar lidocaina gel 2-5% o crema EMLA ® (9), y el sangrado, que suele ceder con presión digital y un apósito hemostático como los de alginato. De todas formas, el dolor y el sangrado han de ser siempre ponderados anticipadamente, y en el caso de este último, se vigilará la cura como máximo a las 24 horas.
Dentro de los mismos casos, se evitará siempre arrancar el tejido esfacelar muy adherido, ya que se lesiona el tejido viable sobre el que se encuentra anclado. De la misma forma, ideas trasladadas desde el campo de las heridas agudas, como es el caso de estimular el fondo del lecho sano o viable con maniobras de raspado o pequeños cortes, es algo que debemos desdeñar ya que carece de sentido y fundamento dentro del marco de las heridas crónicas (10-14).
Desbridamiento enzimático.
Pasa por ser el más utilizado en España como primera opción de abordaje terapéutico. Así, el uso de enzimas proteolíticas como la colagenasa, es el procedimiento desbridante más difundido en nuestro medio, siendo sin embargo en Sudamérica, por ejemplo, la papaína el más extendido.
En tiempo de actuación ocupa un escalón intermedio entre el cortante y el autolítico. Cuando se utiliza, conviene no excederse en su extensión, y aplicar una fina capa que cubra la zona que se desea desbridar, conviene usar alguna película de barrera que proteja a la perilesión de la maceración que produce su expansión fuera de los bordes, sobre todo si se asocia a hidrogeles como potenciadotes húmedos de su acción.
Su actividad se anula si se usan conjuntamente con soluciones jabonosas, metales pesados y la mayoría de los antisépticos (15).
Desbridamiento autolítico.
Junto con el uso de larvas, es el que más evidencias científicas aporta (los paco pedros 16), está estructurado su funcionamiento desde los postulados de la cura en ambiente húmedo. Aúna en esencia tres factores que le confieren actuación, la hidratación del lecho, la fibrinolisis y la acción de enzimas endógenas sobre el tejido desvitalizado.
Es muy selectivo en su acción y además totalmente atraumático para el lecho. Su uso inadecuado puede provocar maceración y lesiones en la piel de alrededor de la úlcera. Es el más lento en el tiempo, precisando de curas espaciadas para observar los resultados esperados.
La aparición de hidrogeles de estructura amorfa, ha ampliado el arsenal para este tipo de desbridamiento, al conferirle mayor facilidad de aplicación y disminuir los problemas perilesionales que generaban los apósitos hidrocoloides de primera generación. Igualmente han posibilitado un mejor abordaje de heridas tuenelizadas y con recovecos, donde llegan con suma facilidad. Su capacidad de hidratación del tejido desvitalizado, esta en relación directa con su concentración, principalmente acuosa (17).
Desbridamiento osmótico.
Se obtiene por el intercambio de fluidos de diferente densidad, al usar apósitos de poliacrilato activados con soluciones hiperosmolares; algunos autores (18,19) incluyen en este epígrafe a los apósitos de miel e hidrogeles de alta concentración salina. Es bastante selectivo, la pauta del apósito no debe distanciarse y en el caso de hidrogeles de alta concentración salina, pueden aparecer escozor y malestar en diferentes grados.
Terapia con larvas.
No se usa en nuestro país, aunque está muy posicionada en Gran Bretaña, Países Bajos y algunos nórdicos, siendo considerada como una alternativa a la cirugía. Es idóneo para zonas de difícil abordaje y con gran carga necrótica o muy extensa, y exudado profuso, donde el cortante se hace complicado.
En este “peculiar” desbridamiento, se utilizan larvas estériles de la mosca Lucilla Sericata, que han sido criadas para este fin en laboratorio. Las larvas generan gran cantidad de enzimas proteasas, lo que posibilita la licuación del tejido sin vida, que digieren de forma exclusiva, respetando en todo momento el tejido que no esté dañado.
Requieren un medio de crecimiento y desarrollo óptimos en la herida, por tanto no se deben de aplicar de forma conjunta con hidrogeles y/o cualquier tipo de crema, además requieren de protección de la piel periulceral y ablandamiento previo de la costra necrótica (20,21).
A modo de anécdota, hemos podido ver su uso en una herida en una de las escenas de la película de Ridley Scott Gladiador (2000).
Desbridaje mecánico.
Técnicas cada día más en desuso, ya que en la actualidad disponemos de tipos menos agresivos para el lecho y progresión de las lesiones. Su uso es poco selectivo y muy traumático, funcionando mediante abrasión mecánica. Van desde el simple uso de gasas impregnadas que se retiran por arrancamiento, hasta complicados sistemas de baño con presión de arrastre controlada.
CUIDADOS LOCALES. LA LIMPIEZA DE LA LESIÓN.
La limpieza de la lesión ha de realizarse de manera sistemática y en cada cura. La mayoría de las sociedades (22-24) recomiendan el uso de suero fisiológico o agua destilada estéril como norma. Así mismo, con carácter normativo, contraindican el uso de antisépticos y limpiadores cutáneos, por su poder tanto irritante como citotóxico; es importante recordar que en algunos casos, el uso continuado de antisépticos puede originar problemas por su absorción; en consecuencia, incluso el uso de diferentes soluciones diseñadas para tal fin, ha de ser valorado.
En cuanto a la forma de limpieza y secado, este debe de hacerse con la mínima fuerza posible, para evitar desde la alteración del tejido viable que puede lesionarse o arrancarse, hasta el dolor que maniobras cruentas provoca. Para una limpieza por arrastre con suero o agua, vale con la que se consigue mediante una jeringa de 20 cc con aguja de 0,9 mm, lo cual es más que suficiente para ejercer una presión de lavado eficaz, siendo óptimo el uso de jeringa de 35cc, pero estas no se comercializan en España.
CUIDADOS LOCALES. LA ELECCIÓN DE APÓSITO.
Desde que al comienzo de los años sesenta, se instauraran los principios de la cura en ambiente húmedo, y se desarrollaran los primeros apósitos con este perfil de la mano de los estudios de Winter (25,26), se han desarrollado una gran cantidad de soluciones, por lo cual la diversidad de apósitos de este tipo en la actualidad, es muy elevada, estando casi todos -salvo excepciones por su precio o abordabilidad-, al alcance de la mano del clínico, en cualquiera de los niveles asistenciales.
Por consiguiente, el estudio, catalogación o clasificación de los mismos es múltiple, atendiendo desde su composición, función, estadio de la lesión y tejido presente, hasta denominaciones propias, impuestas por razones de marketing.
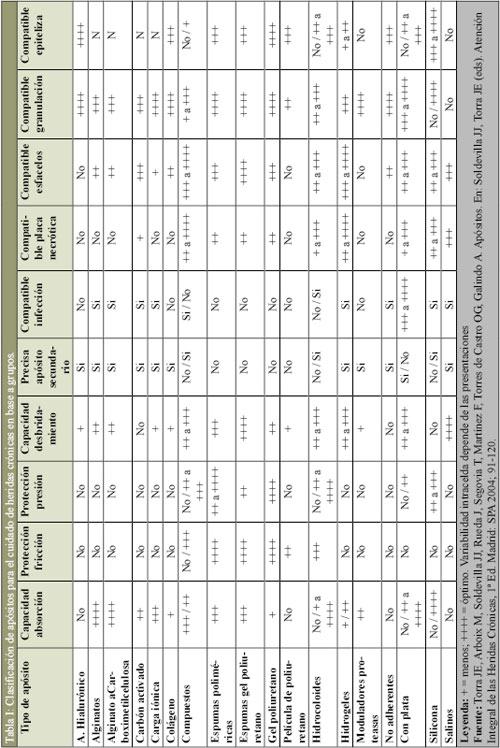
Nosotros sólo vamos a ceñirnos a dos tipos de clasificaciones, para facilitar la comprensión de este complejo asunto de la forma más sencilla; una de ellas establecida en la obra Atención Integral en las Heridas Crónicas, dentro de su capítulo dedicado a los apósitos (27) (Tabla I), siendo la otra desarrollada traducida y modificada por Gago y García (28) (Tabla II), desde la realizada por diferentes autores anglosajones (29,30).
Otro de los aspectos que vamos a ver en este apartado, es el de las premisas que debe de mantener un apósito para su uso en la cura en ambiente húmedo, como ítems de calidad. Así, el apósito que consideremos como ideal, en líneas generales, ha de ser biocompatible, proteger a la herida de las diferentes agresiones externas, mantener el lecho húmedo constantemente, preservar la piel perilesional y mantenerla seca, manejar el exudado, dejar la cantidad mínima posible de restos, adaptarse en localizaciones difíciles, respetar el confort del paciente y ser de sencilla aplicación y retirada. Como podemos entender, visto lo anterior, los apósitos de gasa apenas cumplen estos requisitos.
La selección de un apósito de cura en ambiente húmedo, debe de hacerse teniendo en cuanta las siguientes variables, expuestas en la tabla III.
En un mismo contexto de la cura, para evitar que se creen abscesos, se ha de rellenar todas las tunelizaciones y recovecos de la lesión en su mitad o tres cuartas partes, utilizando productos basados en la cura en ambiente húmedo. Del mismo modo, el cambio del apósito vendrá determinado por la integridad y saturación del mismo, además de las especificaciones propias de este, junto con las características clínicas del paciente.
Para una optimización en los resultados de la cura, algunos de los apósitos pueden combinarse entre si, mientras que otros mantienen determinadas contraindicaciones, por lo cual interesa leer detenidamente todas las indicaciones del fabricante.
Por ultimo, recordemos que para evitar alteraciones en la piel perilesional, tales como maceración, lesiones por adhesivo, descamación etc., conviene utilizar protectores de barrera no irritantes, considerados como el complemento de la cura en ambiente húmedo (28).
CUIDADOS LOCALES. TERAPIA ASISTIDA POR VACIO.
La presión negativa con dispositivos como el VAC (vacumm assited closure KCI®) o terapia asistida por vacío, ha demostrado su efectividad en las heridas de cualquier etiología, altamente exudativas y de baja viscosidad. Su principal problema, a parte de su disponibilidad en niveles de asistencia como atención primaria, es la maceración de la perilesión, provocada por el paso constante del exudado, aspirado de forma continua (28,31).
CUIDADOS LOCALES. EL ABORDAJE DE LA INFECCIÓN.
Breve introducción al estado de la cuestión.
Para Wowden (32) y Cooper (33), aunque todas las heridas contienen microorganismos, la inmensa mayoría de ellas no se encuentran infectadas. Sin embargo, esta frontera de interacción entre la flora y el huésped, hace a este último vulnerable y susceptible de infección o estancamientos en el proceso de cicatrización, siendo en este momento tan crucial para la cura, cuando está indicado incidir en la prevención de la misma.
Como resultado a estos criterios, tan frágiles a veces, se han asociado multitud de resistencias a los agentes tópicos antimicrobianos, debidos básicamente a su mal o indiscriminado uso, por lo cual actualmente no podemos formular soluciones definitivas sobre el uso de antimicrobianos tópicos; su utilización está en la cresta de la discusión de cualquier foro científico que se precie de vanguardista. De todas formas, siguen siendo necesarios estudios más concluyentes, revisiones sistemáticas y ensayos clínicos ,que concluyan con criterios de valoración e indicaciones de tratamiento más precisas y concluyentes.
A pesar de todo esto podemos adelantar algunas conclusiones, avaladas en el documento de la EWMA (European Wound Management Association) (34), específicas para el tratamiento de la infección tanto en heridas crónicas, como quirúrgicas. Quedando la situación descrita desde los siguientes puntos tomados de ese documento:
. El objetivo de las estrategias de cuidados y tratamientos, deben de favorecer en todo momento las mejores condiciones, que favorezcan y promuevan una cicatrización rápida.
. El uso de terapias antimicrobianas tópicas, debe de suscribirse solamente cuando se sospeche que puede existir una progresión creciente hacia una infección notoria, o cuando quede claro que la cicatrización se ha parado.
. Debe de evitarse y ponderarse siempre, desde todas las vertientes clínicas, el uso prolongado e indiscriminado de antimicrobianos tópicos.
. El uso de antibióticos debe de limitarse a realidades clínicas muy concretas, como es el caso de infecciones manifiestas, y los microorganismos deben de ser sensibles estos.
. La evaluación regular de la herida a la vez de pauta de forma sistemática en el tiempo, debe de tener presente el cambio de estrategias cunado la cicatrización no progrese.
La plata como antimicrobiano, una buena opción hoy.
Como han descrito Mayllard y Denyer (35), la plata iónica a concentraciones que van de 10-9 a10-6, ataca y consigue destruir a las bacterias, hongos y protozoos, lo cual es bastante beneficioso para su uso a nivel tópico, completando su abanico de amplio espectro. Pero esta realidad no es nueva, la plata se lleva utilizando durante siglos y en el mundo de las heridas no iba a ser menos, aunque como refieren estos autores, su mecanismo de acción no esté totalmente descrito, por lo cual conviene hacerse cargo de sus ventajas e inconvenientes como antimicrobiano.
Por ello cabe reseñar, casi a modo de resumen, que las numerosas propiedades de la plata (36) implica que sea en sí misma, un buen antimicrobiano tópico, ideal para las heridas con signos de infección clásicos. De igual manera y en correspondencia con todo esto, hemos visto como su asociación a la sulfadiazida se ha convertido en un buen y estratégico aliado del clínico contra la infección, aunque esta asociación, que la vuelve más eficaz, incrementa desde su citotoxicidad hasta su relación de coste (37).
En todo caso conviene recordar, que la plata sigue siendo un buen compuesto con baja citotoxicidad en comparación con otros antimicrobianos, que su actividad depende directamente de su solubilidad y que, además, puede formularse y de hecho se ha incorporado, en multitud de apósitos basados en la cura húmeda; sin olvidar en ningún momento que se han identificado resistencias a esta, que en la mayoría de las ocasiones, pueden ir creciendo si su uso, como el de cualquier antibiótico, de hace de forma descontrolada.
Abordaje tópico de las UPP inafectadas Grado III- IV. Algunas puntualizaciones básicas.
En los estudios de Moore y Romanelli (38), la vigilancia de la infección de UPP grados III y IV, debe de ser minuciosa y se envuelve a su vez de una gran complejidad per se. Ante esto, el tratamiento reúne multitud de intervenciones y factores que requieren de estrategias diferentes, que van desde el reposicionaminento del enfermo, la nutrición y el uso de superficies especiales para el alivio de la presión, a la idoneidad del apósito que utilizamos en cada cura. Si embargo, en este breve epígrafe vamos a centrarnos en el uso de antimicrobianos tópicos como el Yodo y la Plata.
Hay que hacer hincapié en que la literatura extranjera, cuando hace mención al Yodo en el tratamiento de heridas crónica, se refiere a su presentación y formulación como cadexómero yodado, y no como solución de povidona yodada, muy conocida y difundida de forma extensa en nuestro país, lo cual dejamos claro desde el principio para evitar confusiones.
Igualmente, el uso de determinados tipos de miel estéril en apósitos o cremas, no debe de desdeñarse todavía, pero si faltan estudios que confirmen su uso como antimicrobiano, de forma más certera y contundente que los realizados hasta la fecha (34).
En paralelo a lo dicho hasta ahora, valga como síntesis afirmar que el uso de antimicrobianos tópicos en formulaciones nuevas, especialmente de los productos y apósitos con plata y cadexómero yodado, se recomienda como tratamiento de la infección en UPP grados III y IV y otras heridas crónicas, pero como han referido Moore y Romanelli (38), para tener éxito con estas nuevas formulaciones, es primordial hacer una evaluación cuidadosa, donde se elija bien el apósito, y se revisen regularmente los resultados.
No podemos olvidar que la plata no es una panacea, como casi nada, y que cuando la utilicemos –siempre en el momento y con criterios concretos y determinantes-, se ha de tener en cuanta no sólo la aparición de resistencias como problema, sino que también se absorbe de forma rápida en grandes superficies; su efectividad va a depender del microorganismo contra el que luchamos, y que precipita cuando se combina con cloruros, fosfatos y sulfuros, lo que condiciona cuando va en apósitos; la limpieza de la herida previa a la aplicación de esta con agua destilada (34) y abstenerse del uso de antisépticos, suero fisiológico en sus diferentes concentraciones, jabones, limpiadores así como de combinarse con geles salinos.



CONCLUSIÓN.
Tanto el tratamiento local de las UPP como la génesis de las mismas, es multifactorial y debe de ser abordado de forma integral según las características de cada lesión, y las particularidades del paciente. Esta situación no es más que el reflejo de la multicausalidad, que es la estructura de cualquier parcela de las ciencias (39), y el cuidado de las heridas no iba a ser una excepción, por mucho que asumamos curar y cuidar, como un arte.
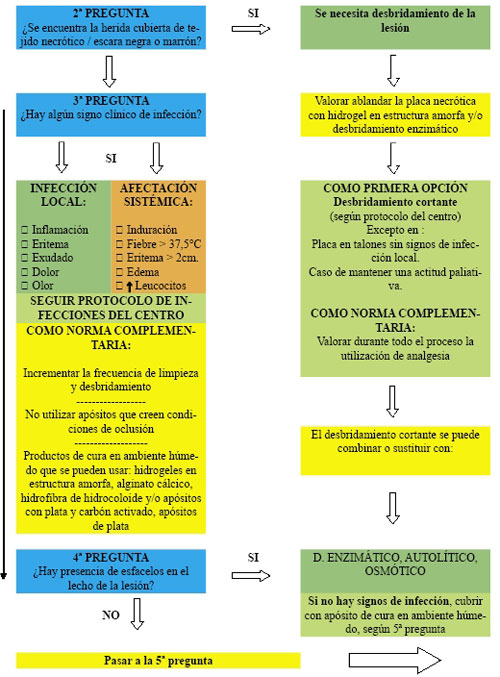
De todas formas, para facilitar la comprensión de esta amalgama de diferentes apósitos y sistemas para el cuidado de las UPP, hemos añadido en este artículo, por gentileza de los coautores José Verdú Soriano y Pablo López Casanova, un árbol de decisión (Figura: 2-5), que viene a englobar, de la manera más sintética posible, todo lo que hemos abordado, lo cual le convierte en una buena y simple herramienta de consulta para el clínico.
Gago Fornells M (1), García González RF (2), López Casanova P (3) ,Verdú Soriano J (4) Soldevilla Ágreda J. Javier (5)
1 Enfermero.Atención Primaria. Puerto de Santa María. Master en Cuidados de Heridas crónicas. Experto en Cuidado de Úlceras por Presión y Heridas Crónicas. Master en Gerontología. Profesor Asoc. Ciencias de la Salud. Universidad de Cádiz. Comité Director GNEAUPP. EPUAP Trustees.
2 Enfermero. Servicio de Cuidados Críticos y Urgencias. Hospital Universitario de Puerto Real. Cádiz. Master Universitario en Cuidados y Curas de Heridas Crónicas. Experto en el cuidado de Úlceras por Presión y Heridas Crónicas. Profesor Asociado Ciencias de la Salud. Universidad de Cádiz. Miembro del Comité Director GNEAUPP.
3 Enfermero. Coordinador Unidad Interdisciplinar Heridas Crónicas. Departamento Salud 20. Experto en el cuidado de Úlceras por Presión y Heridas Crónicas. Miembro del Comité Director GNEAUPP.
4 Enfermero. Doctor por la Universidad de Alicante. Experto en el cuidado de Úlceras por Presión y Heridas Crónicas. Profesor de la Escuela de Enfermería de la Universidad de Alicante. Miembro del Comité Director del GNEAUPP. EPUAP Trustees
5 Enfermero. Doctor por la Universidad de Santiago de Compostela. Experto en el cuidado de Úlceras por Presión y Heridas Crónicas. Área de Gestión Clínica de Enfermedades Infecciosas y Medicina Preventiva. Servicio Riojano de Salud. Profesor Escuela de Enfermería de La Rioja. Director del GNEAUPP.
Correspondencia: Manuel Gago Fornells. Urb. Los Castillos. C/Catedral nº 9. Puerto de Santa María. (Cádiz). CP: 11.500.
Tel. fijo: 956 873 457 Tel. móvil: 619 043 677 / E-mail: nana_gaztelu@yahoo.es
BIBLIOGRAFÍA.
1. Couceiro A. La búsqueda de la certeza: un problema epistemológico con repercusiones éticas. Jano; 2007, 5 (11):60-62.
2. Gago Fornells M, García González RF, López Casanova P, Verdú Soriano J, García Fernández FP, Pancorbo Hidalgo PL, Soldevilla Ágreda JJ.Úlceras por presión: Introducción. Revista digital de enfermería “Tu cuidas”. Nº 1.15.03.2007. Disponible en: www.laenfermeria.es/ a 20/01/08. ISSN. 1887-7222
3. García González RF, Gago Fornells M, García Fernández FP, Pancorbo Hidalgo PL, López Casanova P, Verdú Soriano J, Soldevilla Ágreda JJ. Úlceras por presión: Causas, Factores Predisponentes, Clasificación y Escalas de Valoración de Riesgo. Revista digital de enfermería “Tu cuidas”. Nº 2. 15.43.2007. Disponible en: www.laenfermeria.es/ a 20/01/08. ISSN. 1887-7222.
4. Gago Fornells M, García González RF, López Casanova P, Verdú Soriano J, Soldevilla Ágreda JJ.Úlceras por presión: Prevención el icono de lo evitable. Revista digital de enfermería “Tu cuidas”. Nº 4. 2007. Disponible en: www.laenfermeria.es/ a 20/01/08. ISSN. 1887-7222.
5. González Pendón, I. Peligro y desconfianza en el cambio científico. ¿De quién fiarse? Cádiz: Universidad de Cádiz, 2006.
6. Grupo Nacional para el Estudio y Asesoramiento en Úlceras por Presión y Heridas Crónicas. Clasificación-Estaditaje de las úlceras por Presión. Documentos Técnicos GNEAUPP nº 2. Documentos GNEAUPP. 4ª ed. Madrid: 2005.
7. Martínez F, Soldevilla JJ, Novillo LM, Segovia T. Prevención en úlceras por presión. En: Soldevilla JJ, Torra JE (eds). Atención Integral de las Heridas Crónicas, 1ª Ed. Madrid: SPA; 2004; 197-208.
8. Grupo Nacional para el Estudio y Asesoramiento en Úlceras por Presión y Heridas Crónicas. Documentos Técnicos GNEAUPP. Desbridamiento de Úlceras por Presión y otras Heridas Crónicas. (Doc. IX GNEAUPP). Julio 2005.
9. Evans E, Gray M. Do Topical Analgesics Reduce Pain Associated With Wound Dressing Changes or Debridement of Chronic Wounds? JWOCN 2005;32 (5):287-290
10. Soldevilla JJ, Torra JE, Orbegozo A, Rovira G, Sancho A. Limpieza y desbridamiento. En: Soldevilla JJ, Torra JE, (Eds.) Atención integral de las heridas crónicas, Madrid: SPA S.L. 2004.
11. Barahestani M. The clinical relevance of debridemnt. In: Barahestani M ,Gotrup F , Holstein P and Vansceidt W, (Eds.) The clinical relevance of debridement, Berlin: Spinger-Verlag, 1999.
12. Davies, P. Current thinking on the management of necrotic and sloughy wounds. Professional Nurse 2004; 19, 34-36.
13. Fairbaim K, Grier J, Hunter C, Preece, JA sharp debridement procedure devised by specialist nurses. J. Wound Care 2002; 11, 371-375.
14. Rodeheaver, GT. Pressure ulcer debridements and cleansing: A review of current literature. Ostomy Wound Manage1999; 45, 80-85.
15. Mekkes JR. Debridamnet of venous leg ulcers. Ámsterdam: Academische Pers BV, 1999.
16. García Fernández FP., Pancorbo Hidalgo PL., Verdú Soriano J., Soldevilla Agreda JJ., Rodríguez Palma M., Gago Fornells M., Martínez Cuervo F., Rueda López J. Eficacia de los productos para el tratamiento de las úlceras por presión: una revisión sistemática. Gerokomos, 2007; 18 (1): 36-42.
17. Hampton S, Collins F. Tissue Viability. New York: WHURR publishers, 2006.
18. Molan, P, Mode of action. En: White R, Cooper R, Molan P. Money: A modern wound management product. Aberdeen: Quay Books, 2005.
19. Stephen-Haynes J. Implications of Money dressings within primary care. En: White R, Cooper R, Molan P. Money: A modern wound management product. Aberdeen: Quay Books, 2005.
20. Thomas S, Jones M, Wnn K, Fowler T. Part I: The current status of maggot therapy in wound healing. En: Trends in Wound Care Vol.II. Salisbury: Quay Book, 2003.
21. Thomas S, Jones M, Wnn K, Fowler T. Part II: The effect of containment on properties of sterile maggots.En: Trends in Wound Care Vol.II. Salisbury: Quay Book, 2003.
22. Falanga V. Cutaneus Wound Healing. London: Martin Dunitz, 2001.
23. Browne A, Dow G, Sibbald RG. Infected wounds: definitions an controverse. En: Falanga V. Cutaneus Wound Healing. London: Martin Dunitz, 2001.
24. Rodeheaver GT. Wound Cleansing, Wound Irrigation, Wound Disinfection. En: Krasner DL, Rodeheaver GT, Sibbald RG. Chronic Wound Care: a Clinical Source Book for healthcare Professionals 4ª Ed. HMP Communications Wayne, 2007.
25. Winter G. Formation of the scab and the rate of epithelization of superficial wounds in the skin of young domestic pig. Nature 1962; 193: 292.
26. Winter G. Effect o fair expossure and occlusion on experimental human skin wounds. Nature 1963; 200: 379-380.
27. Torra JE, Arboix M, Soldevilla JJ, Rueda J, Segovia T, Martínez F, Torres de Castro OG, Galindo A. Apósitos. En: Soldevilla JJ, Torra JE (eds). Atención Integral de las Heridas Crónicas, 1ª Ed. Madrid: SPA 2004; 91-120.
28. Gago Fornells M, García González RF. Cuidados de la piel perilesional. Madrid: Drug Farma, 2006.
29. Thomas S. The development of a novel technique for predicting the exudate handling properties of modern wound dressings. J Tissue Viability 2001, 11 (4): 145-160.
30. Broussard CL.Dressing Decisions. En: Krasner D, Rodeheaver GT, Sibbald RG. Chronic Wound Care: A Clinical source Book for Healthcare Professionals (4ed). Wayne PA, HMP Communications, 2007.
31. Smith PS A.Negative Pressure Wound Therapy. En: Krasner D, Rodeheaver GT, Sibbald RG. Chronic Wound Care: A Clinical source Book for Healthcare Professionals (4ed). Wayne PA, HMP Communications, 2007.
32. Landis S, Ryan S, Woo K. Sibbald RG. Infections in Chronic wounds.En. Krasner D, Rodeheaver GT, Sibbald RG. Chronic Wound Care: A Clinical source Book for Healthcare Professionals (4ed). Wayne PA, HMP Communications, 2007.
33. Crow S, Thompson PJ. Infections control perspectives on wound care. En: Krasner D, Rodeheaver GT, Sibbald RG. Chronic Wound Care: A Clinical source Book for Healthcare Professionals (4ed). Wayne PA, HMP Communications, 2007.
34. Rodeheaver G, Ratliff C. Wound cleasing, wound irrigation, wound desinfection. En: Krasner D, Rodeheaver GT, Sibbald RG. Chronic Wound Care: A Clinical source Book for Healthcare Professionals (4ed). Wayne PA, HMP Communications, 2007.
35. Maillard JY, Denyer SP. Desmitificando la plata. En: European Wound Managemenet Association (EWMA). Documento de Posicionamiento: Tratamiento de la infección en las heridas. Londres: MEP Ltd, 2006.
36. Vowden P, Cooper RA. Estrategia integrada para el tratamiento de la infección de heridas. En: En: European Wound Managemenet Association (EWMA). Documento de Posicionamiento: Tratamiento de la infección en las heridas. Londres: MEP Ltd, 2006.
37. Thomas S. Introducing silver dressings: overcoming bacterial resistance. World Wide Wounds Disponible en: http://www.worldwidewounds.com. (20.01.2008).
38. Moore Z, Romanelli M. Tratamiento de las úlceras por presión infectadas estadios 3 y 4. En: European Wound Managemenet Association (EWMA). Documento de Posicionamiento: Tratamiento de la infección en las heridas. Londres: MEP Ltd, 2006.
39. González Pendón I, Guarrigua CH, Cuellar L, Kay J. Reflejos y penumbras de una ciencia en movimiento. Cádiz: Jumera (eds), 2005.
URL: http://tucuidas.laenfermeria.es/?p=693














Comentarios recientes